Brandon Gacheru (nombre ficticio), tiene 25 años y se gana la vida manteniendo sexo con personas a las que apenas conoce. Está especializado en relaciones con otros hombres. “No siempre puedo usar condón. Y, cuando lo uso, a veces se rompe”, afirma. “Como tengo muchas parejas, sé que corro el riesgo de padecer infecciones de transmisión sexual”.
Gacheru vive en Nairobi, la capital de Kenia. La prostitución es ilegal en su país. Sin embargo, en 2012, en este país de África oriental había 200.000 trabajadores dedicados al comercio sexual, de los que 15.000 eran hombres, según un estudio del Programa Nacional de Control del Sida y las Infecciones de Transmisión Sexual.
Gacheru tiene relaciones orales y anales con sus clientes. Según el marco estratégico de Kenia contra el sida para el periodo de 2014-2015 a 2018-2019, solo unas tres cuartas partes de los hombres afirmaron haber usado un preservativo la última vez que tuvieron sexo anal con otros hombres. El coito anal sin condón hace que los varones que tienen relaciones sexuales con otros sean especialmente vulnerables a la transmisión del VIH: los estudios han puesto de manifiesto que es la clase de relación con más riesgo de contagio. Un estudio publicado en 2015 en la revista International Journal of Epidemiology señala que la probabilidad o el riesgo de infección por VIH en cada coito anal sin protección es unas 18 veces superior a la del coito vaginal sin protección. Ambos miembros de la pareja —el activo y el pasivo— pueden contagiarse del VIH, pero para una persona seronegativa es mucho más peligroso ser el miembro pasivo.
A causa de su trabajo, Gacheru actúa a menudo como miembro pasivo durante el coito anal. “Por desgracia, uno no puede arreglárselas para evitar todos los riesgos”, afirma. “Y, lo que es aún peor, pueden violarle”.
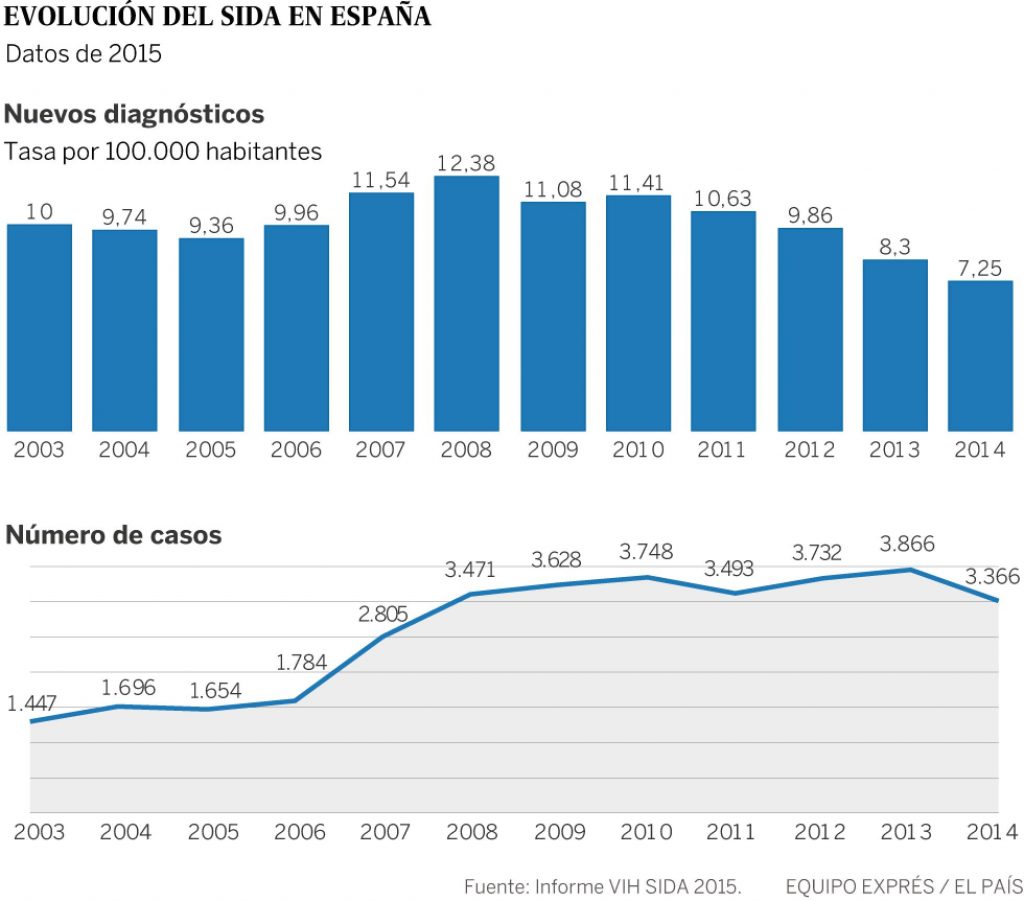
Truvada: una pastilla para reducir la infección por VIH
Gacheru, que es seronegativo, forma a compañeros suyos en LVCT Health, una organización no gubernamental que ofrece servicios de salud sexual y lleva a cabo investigaciones sobre la prevención del sida. En ese centro de formación ha descubierto una pastilla llamada Truvada que puede tomar para reducir el riesgo de infección por el VIH.

Brandon Gacheru, trabajador sexual en Nairobi (Kenia). KIUNDU WAWERU
Truvada contiene dos ingredientes, emtricitabina y tenofovir, que se emplean en los medicamentos antirretrovirales que toman las personas infectadas por el VIH. En distintos estudios se ha comprobado que, cuando una persona seronegativa toma esta pastilla una vez al día, puedereducirse la probabilidad de que se infecte por el virus en más de un 90%.
A finales del año pasado, Kenia se convirtió en el primer país africano, después de Sudáfrica, que aprobó el uso de Truvada como forma de prevención del sida, método conocido como profilaxis previa a la exposición (PPrE).
La PPrE resulta especialmente útil para aquellas personas que corren más riesgo de contagiarse que la población general. La Organización Mundial de la Salud ha identificado a tres de estos grupos: los hombres que tienen relaciones sexuales con otros hombres, las mujeres jóvenes (entre 15 y 24 años) y los trabajadores sexuales.
En Kenia, distintas organizaciones llevan a cabo ensayos para investigar cuál es la mejor forma de administrar el tratamiento de PPrE a quienes lo necesiten. Gacheru participa en uno de esos estudios organizado por LVCT Health. De esta manera, recibe las pastillas de PPrE de forma gratuita. El estudio realiza un seguimiento durante un año de 2.100 usuarios de la PPrE repartidos por tod el país para averiguar, entre otras cosas, si toman las píldoras de forma correcta: todos los días a la misma hora, más o menos. Cuanto menor es la frecuencia con la que un usuario de la PPrE toma Truvada, menor es su eficacia. El medicamento también funciona mejor si se toma a la misma hora todos los días.
Gacheru es uno de los 250 participantes masculinos que tienen relaciones sexuales con hombres en Nairobi. Le resulta difícil seguir las pautas de la medicación correctamente. “La tomo a diario a las 11 de la noche. Pero a veces estoy fuera de marcha a esa hora y no la tengo”, dice. “No suelo llevar encima ninguna pastilla de Truvada por miedo al estigma. La gente no se creería que la tomo para prevenir la infección. Pensarían que soy seropositivo”.
El sistema de control MemsCap
Gacheru recibe el suministro mensual de Truvada en un vial con una tapa electrónica llamada MemsCap. Mems es la sigla en inglés de sistema de control de actos de medicación. La tapa tiene un monitor digital que crea una nota electrónica cada vez que se abre y se saca una pastilla.
Una vez al mes, Gacheru tiene que visitar a los investigadores del estudio. Le rellenan el MemsCap y le hacen la prueba del VIH. Pero antes de recibir el suministro de pastillas del mes siguiente, los investigadores descargan la información almacenada en el MemsCap mediante un programa específico. Este analiza la adhesión al tratamiento de Gacheru y genera una gráfica que muestra la fecha y la hora en que se tomó cada pastilla.
El jefe de investigación de LVCT, Jordan Kyongo, dice que en caso de que el paciente abra el vial pero no se tome la pastilla, los médicos pueden hacerle análisis de sangre intermitentes que muestren la cantidad de Truvada que hay en el organismo.
Más de 500.000 pacientes en más de 70 países han usado el sistema MemsCap durante los últimos 20 años, según Bernard Vrijens, que trabaja para Aardex Group, el fabricante de las tapas electrónicas. Afirma que, aparte de Kenia, también Nigeria, Senegal e India, entre otros, utilizan el MemsCap para comprobar el cumplimiento de la PPrE.
Vrijens explica que el sistema MemsCap “ayuda a los profesionales sanitarios a entender el comportamiento de sus pacientes, lo cual es importante a la hora de diseñar las intervenciones”. “El uso del MemsCap varía según se trate de ensayos clínicos o de medir la adhesión al tratamiento con nuevos medicamentos en diversos ámbitos, desde la hipertensión hasta la oncología, pasando por la depresión y el sida. Algunos de los resultados de estos proyectos se han publicado en 700 revistas con revisión científica externa”, señala Vrijens.
Afirma que la PPrE es una “intervención médica que cambia la vida en la batalla contra el VIH”, pero que la “guerra” solo puede ganarse si los pacientes siguen el tratamiento farmacológico prescrito.
El futuro de la PPrE
Los resultados del estudio en el que participa Gacheru se publicarán en abril de 2017. Un informe publicado el pasado abril en la revista de acceso abierto PLOS ONE, en el que se entrevistó a 80 hombres que mantenían relaciones sexuales con otros hombres en Kenia, reveló que el 83% de ellos estaba dispuesto a tomar una pastilla diaria para la PPrE.
El Gobierno de Kenia está redactando unas directrices clínicas para los médicos sobre el uso de la PPrE. Según Helgar Musyoki, directora del plan para poblaciones clave del Programa Nacional de Control del Sida y las Infecciones de Transmisión Sexual, las directrices se publicarán el 14 de julio.
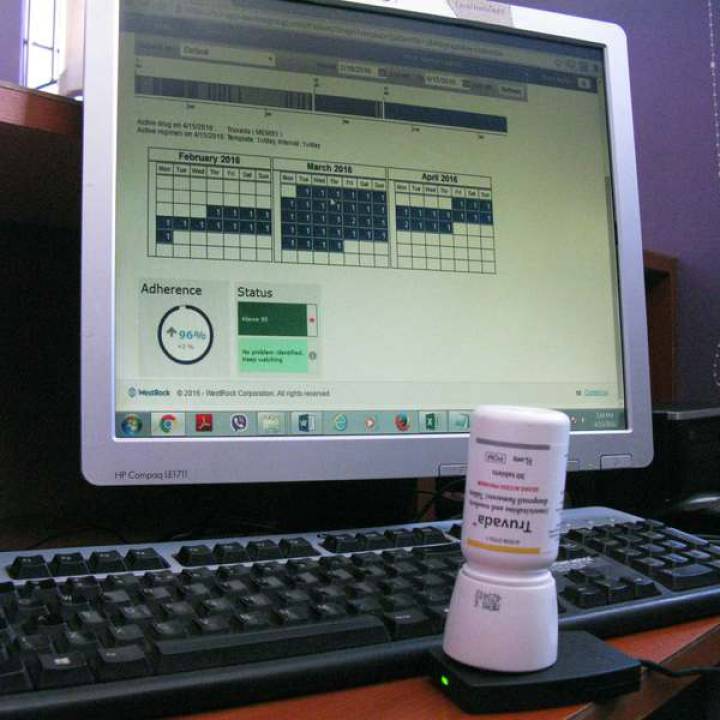
El Memscap, un dispensador con tapa electrónica utilizado para controlar el consumo de la píldora para prevenir el VIH. KIUNDU WAWERU
“La pastilla se suministrará [llegado el momento] en centros públicos [a los grupos de alto riesgo], aunque en el borrador de las directrices se propone que también se dispense directamente [en las farmacias]”, explica Musyoki. “Pero nadie podrá acceder a Truvada [ni a su equivalente genérico] sin una receta de un profesional sanitario. No se trata de una solución milagrosa y tiene que ir acompañada de otras medidas de prevención”.
Ya en su piso de Nairobi, Gacheru se prepara para salir a trabajar por la noche. A causa de la fuerte competencia que hay en la ciudad, usa una aplicación para teléfono móvil, Grindr, que le sirve para examinar el perfil de los posibles clientes. También informa sobre la ubicación de los usuarios en cada momento.
Y, lo más importante, explica Gacheru, es que la bandeja de entrada de la aplicación le permite negociar condiciones como el uso de protección, antes de reunirse con los posibles clientes.
“Pero, sencillamente, no siempre se pueden tener relaciones sexuales seguras. Cuando no puedo usar condón, me siento muy agradecido por tener también acceso a una pastilla que me protege de la infección por VIH. Pero tengo que tomármela a diario, con condón o sin él”.